Por la Dra. Teresa Soria Torrijos
En el marco del manejo diagnóstico, clínico y terapeútico de la Tuberculosis,
estamos asistiendo a una serie de cambios vertiginosos y especialmente en el
caso de las resistencias a los fármacos empleados contra esta enfermedad. Este
último punto es especialmente preocupante. Y debemos tener en cuenta que la
forma de presentación de la tuberculosis ha cambiado, en los casos en que
existe coinfección por VIH (porcentaje nada desdeñable de enfermos hoy día) y
la gravedad de la enfermedad en casos de resistencias a varios fármacos puede
verse acentuada, debido a la ineficacia de los antibióticos tradicionalmente
utilizados en la terapia de esta enfermedad.
 |
| Imagen que muestra el aspecto de las colonias de Mycobacterium en medio Lowestein-Jensen |
Y es que si bien en la
década de los sesenta del siglo pasado, Isoniacida y Rifampicina fueron los
pilares del tratamiento, ya en la década de 1990 la aparición de resistencias a
múltiples fármacos creció de manera importante.
Y ya en el año 2006, las resistencias hasta entonces conocidas abarcaban
tanto fármacos de primera línea como varios de la segunda. En la actualidad se
conocen varios casos en distintos países de Tuberculosis totalmente resistente.
Más tarde abordaremos con más detalle estos conceptos. Llama la atención la
rápida aparición de dichas resistencias, pues desde 1990 hasta hoy, Mycobacterium
tuberculosis ha sido capaz de generar diferentes mecanismos de resistencia
que le confieren en la actualidad, la capacidad de ser incluso totalmente
resistente a los fármacos empleados en el tratamiento de esta enfermedad.
Para comenzar a tratar este tema debemos conocer las definiciones
actualmente vigentes para las distintas formas de resistencia a los fármacos
empleados en el tratamiento de la tuberculosis:
• Tuberculosis multirresistente (MDR-TB):
Son aquellas cepas que tienen resistencia demostrada a los que hasta
ahora habían sido los fármacos prínceps en el tratamiento de esta enfermedad,
la isoniacida (INH) y la rifampicina (RIF)
• Tuberculosis extremadamente resistente (XDR-TB): Cepas resistentes al menos
a la rifampicina y a la isoniacida, cualquier
fluoroquinolona y por lo menos uno de los tres siguientes medicamentos
inyectables: capreomicina, kanamicina y amikacina. Esta definición fue
modificada en el año 2006 por la OMS debido a los cambios que se habían
producido en las resistencias a estos fármacos por parte de las cepas
circulantes de Mycobacterium tuberculosis.
• Tuberculosis totalmente resistente (TDR-TB): Cepas resistentes a todos los
fármacos ensayados. Parece que estas primeras cepas, en concreto los primeros
casos conocidos, se hallaron en dos pacientes nacidos en Italia.
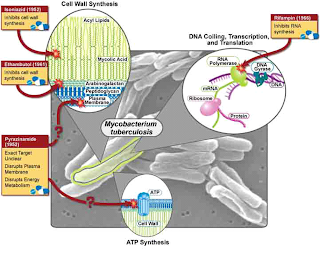 |
| Esquema de los mecanismos de acción de
Isoniazida, Rifampicina, Etambutol y Pirazinamida |
El tratamiento empleado para estos casos
fueron inicialmente dos ciclos de terapia con 5 fármacos (INH, RIF, estreptomicina, etambutol y
pirazinamida) de 15 meses de duración cada uno. Al cabo de 18 meses de
tratamiento el cultivo permanecía positivo para los dos pacientes con TDR-TB,
por lo que se inició en ellos quimioterapia con fármacos de segunda línea
(etionamida, ácido paraaminosalicílico, cicloserina, ofloxacino, amikacina y
ciprofloxacino). No resultó efectivo y ambos fallecieron en 2003, antes de
cumplir 50 años de edad.
Tres años después de la
descripción de las cepas XDR-TB por parte de los italianos (2006) se detectó
una cohorte de 15 pacientes procedentes de Irán que presentaban problemas de
resistencia tanto a la primera como a la
segunda línea de fármacos empleados contra la tuberculosis, es decir, cumplían
criterios de TDR-TB. En este sentido, la situación actual en el Próximo Oriente
resulta preocupante y pone de relieve la posible propagación de estas cepas a
los países asiáticos.
Al ser sometidos estos
cultivos a técnicas de spoligotyping
se vio que las cepas implicadas pertenecían a las superfamilias Haarlem, Beijing, IAE y CAS. Añadir que, con respecto a la cepa Beijing, ésta fue la responsable de
grandes brotes nosocomiales en la década de 1990 en Nueva York. El hecho de que
estas superfamilias presentaran perfiles diferentes de VNTR (secuencias
genómicas repetidas en támdem, una técnica para genotipar cepas y agruparlas
según similitudes en familias) parece haber influido en el hecho de que
afortunadamente se eliminase la transmisión entre los casos de MDR-TB.
El
establecimiento de una base de datos en el Instituto Nacional de Salud Pública
y Ambiente en Holanda ha permitido la comparación
automatizada del patrón de RFLP de IS6110 de más de 8000 aislados clínicos de M. tuberculosis a nivel mundial. De las familias mencionadas, quizás las más importantes según su
comportamiento sean Haarlem y Beijing. La familia Haarlem corresponde al
genotipo de M. tuberculosis más comúnmente encontrado a nivel mundial. La familia Beijing constituye el
genotipo de M. tuberculosis predominante en Asia.
El siguiente mapa identifica
los casos nuevos de enfermedad por habitante, sin hacer distinción entre los
distintos patrones de resistencia.



No hay comentarios:
Publicar un comentario